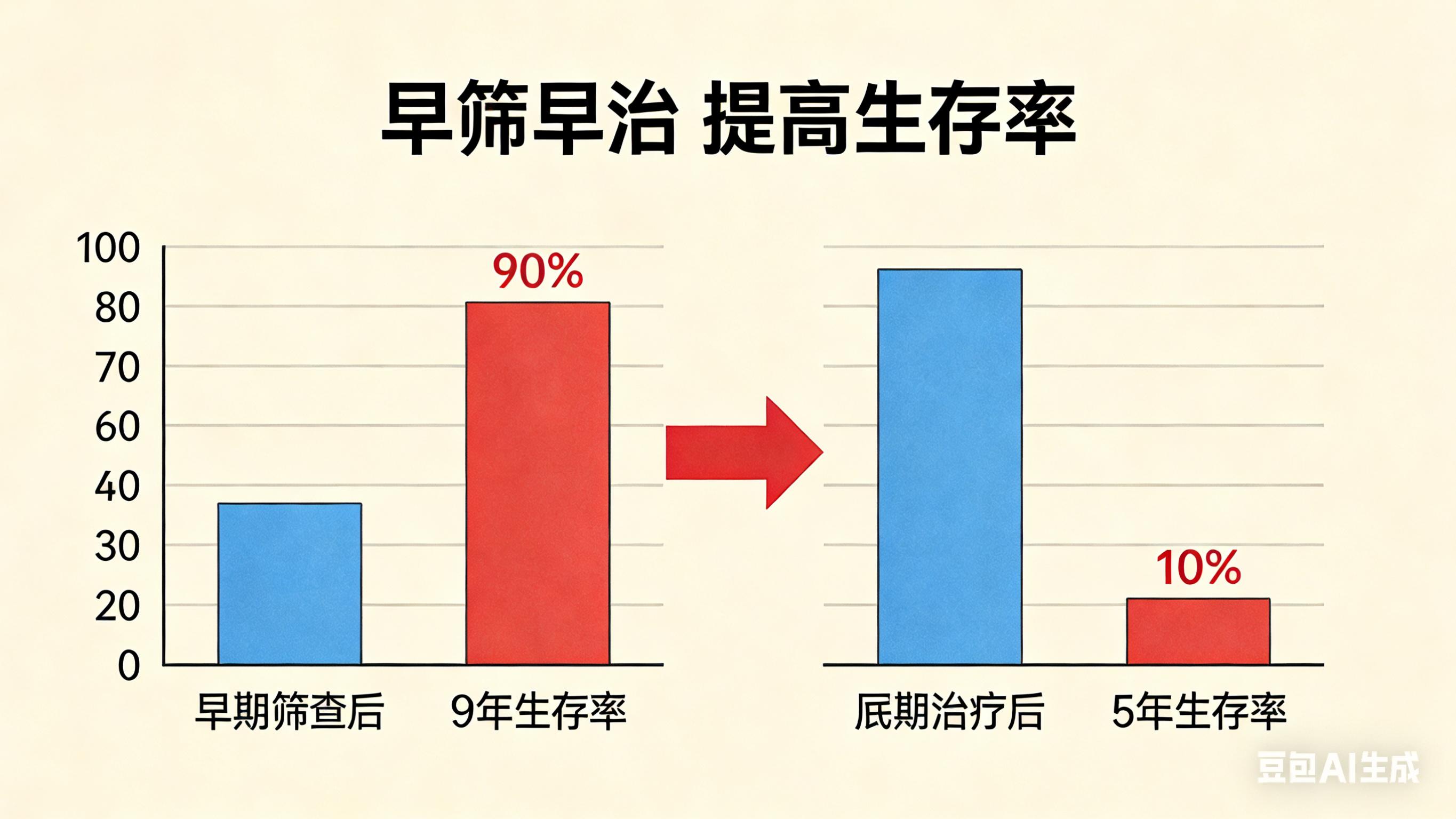
结直肠癌作为我国发病率第二、死亡率第五的恶性肿瘤 ,正成为威胁国民健康的重大疾病。然而,这种"懒癌"却有着独特的生物学特性——从息肉发展到癌症需要5-10年的时间窗口 ,为早期干预提供了宝贵机会。然而,我国结直肠癌早诊率仅17% ,超过80%的患者确诊时已处于中晚期,错失了最佳治疗时机。
本报告基于2025-2026年最新权威医学指南和研究数据,深入剖析结直肠癌的高危人群特征、筛查策略和预防措施,旨在为公众提供科学、实用的健康管理建议。特别值得关注的是,全球50岁以下人群结直肠癌发病率在过去30年几乎翻倍 ,年轻人也成为不可忽视的高危群体。
一、权威医学指南的重大更新
1.1 筛查年龄的历史性调整

2025年,美国癌症协会(ACS)和中国国家卫健委同步发布了具有里程碑意义的结直肠癌筛查指南更新。筛查起始年龄从50岁提前至45岁,这是近20年来最重大的筛查策略调整 。
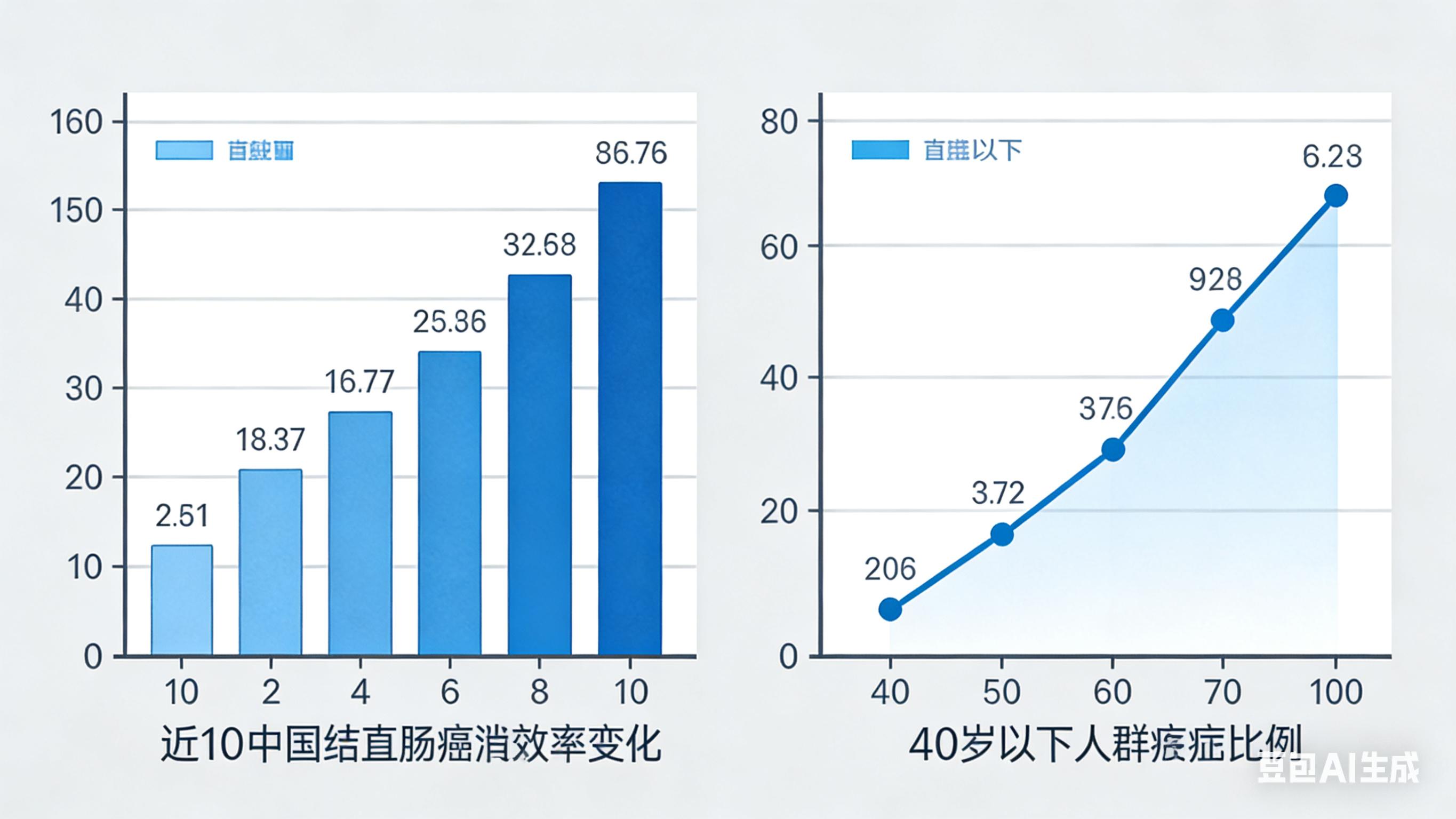
这一调整并非空穴来风。美国预防服务工作组(USPSTF)的最新研究显示,50岁以下人群结直肠癌发病率显著上升,其中30岁以下人群发病率在过去十年飙升142% 。中国国家癌症中心数据也印证了这一趋势:30-39岁群体在结直肠癌新发病例中的占比从2010年的3.8%激增至2025年的12.7% 。
新指南对不同风险人群实施精准化管理:
- 一般风险人群:45岁起开始筛查,可选择每年1次粪便免疫化学检测(FIT)或每10年1次结肠镜检查
- 高危人群:40岁开始筛查,包括一级亲属有结直肠癌病史、本人有结直肠癌或腺瘤病史、炎症性肠病患者等
- 遗传性综合征人群:林奇综合征患者20-25岁起每1-2年结肠镜检查,家族性腺瘤性息肉病患者10-12岁开始年度筛查
1.2 筛查方法的多元化发展
除了传统的结肠镜检查,新指南纳入了更多非侵入性筛查方法,形成了分层分级的筛查体系:
筛查方法 敏感性 特异性 筛查频率 适用人群
结肠镜检查 95-96% 98% 每10年 所有风险人群
粪便免疫化学检测(FIT) 79% 94% 每年 一般风险人群
多靶点粪便DNA检测 92-94% 87-90% 每3年 不愿接受肠镜者
血液检测(ctDNA) 83.1% 90% 每3年 新兴方法
特别值得关注的是,多靶点粪便DNA检测(如Cologuard)对结直肠癌的敏感性达92-94%,已被纳入美国NCCN指南,为不愿接受侵入性检查的人群提供了新选择。而血液检测(ctDNA)作为最新技术,对I期结直肠癌的敏感性达65%,对II-IV期可达100%,展现出巨大潜力。
二、高危人群的精准识别
2.1 家族史:最明确的遗传风险
家族史是结直肠癌最重要的危险因素之一。根据中国疾病预防控制中心的评估标准,一级亲属(父母、子女、兄弟姐妹)有结直肠癌病史者,发病风险增加1.76-2.07倍 。风险程度与亲属数量和发病年龄密切相关:
- 1个一级亲属患病:风险增加2倍
- 2个一级亲属患病:风险增加3倍
- 3个一级亲属患病:风险增加10倍
- 一级亲属在50岁前发病:本人在50岁前发病风险增加6倍
对于家族史阳性人群,筛查策略需要更加积极。如果家族中最早发病者年龄小于60岁,建议从40岁开始筛查或比家族中最早发病者年龄提前10年 。
2.2 息肉类型与癌变风险评估
息肉是结直肠癌的癌前病变,不同类型息肉的癌变风险差异巨大 :
腺瘤性息肉是最危险的类型,占所有息肉的70-80%:
- 管状腺瘤:占腺瘤性息肉的70-80%,癌变率5-10%,直径>2cm时风险升至30-50%
- 绒毛状腺瘤:占10%,癌变率高达30-50%,直径>2cm时恶变率可达50-70%
- 混合性腺瘤:癌变风险介于两者之间
锯齿状息肉虽然占比较小,但因其隐蔽性强,被称为肠道"隐形杀手":
- 无蒂锯齿状息肉:尤其是右半结肠的,3-5年即可癌变,比腺瘤性息肉更快
- 传统锯齿状腺瘤:癌变率仅次于绒毛状腺瘤
息肉大小与癌变风险呈正相关 :
- <0.5cm:增生性息肉癌变率几乎为0,腺瘤性息肉<1%
- 0.5-1cm:腺瘤性息肉癌变率2-5%
- 1-2cm:癌变率10-20%
- 2cm:癌变率超过30%,且多伴有高级别上皮内瘤变
2.3 生活方式相关高危因素

除了遗传和息肉因素,生活方式也是结直肠癌的重要危险因素。根据中国国家卫健委的风险评分标准 :
高风险生活方式因素包括:
- 年龄:50-59岁(1分),≥60岁(2分)
- 性别:男性(1分),女性(0分)
- 吸烟史:有吸烟史(1分)
- 肥胖:BMI≥23kg/m²(1分)
研究显示,1990年左右出生的成年人患结肠癌的风险是1950年左右出生的2倍,直肠癌风险则为4倍 。这一趋势与生活方式西化、久坐不动、高热量饮食等因素密切相关。
三、最新流行病学数据与趋势分析

3.1 中国结直肠癌发病现状
根据2025年国家癌症中心最新数据,我国结直肠癌的疾病负担持续加重 :
- 发病率:38.7/10万,居恶性肿瘤第2-3位
- 死亡率:18.3/10万,居恶性肿瘤第5位
- 年新发病例:约56-61万例
- 年死亡病例:约29万例
- 发病年龄中位数:61岁
从地域分布看,东部沿海地区发病率显著高于中西部,上海、浙江的发病率分别达到48.3/10万和45.6/10万 。城乡差异也十分明显:城市地区发病率高达54.31/10万,而农村地区为28.80/10万 。
3.2 年轻化趋势的严峻现实

最令人担忧的是结直肠癌的年轻化趋势。多项研究证实,全球范围内50岁以下人群的结直肠癌发病率正在快速上升 :
中国数据显示:
- 30-39岁群体占比从2010年的3.8%增至2025年的12.7%,增长超过3倍
- 年轻患者(<50岁)比例已达12%
全球趋势:
- 东亚地区15-49岁人群发病率从1990年的3.9/10万增至2019年的10.1/10万,增幅近3倍
- 全球50岁以下人群发病率在过去30年几乎翻倍
- 新西兰毛利族群每十年增长率高达35%
这种年轻化趋势与多种因素相关:超加工食品摄入增加、肠道菌群紊乱、久坐不动、抗生素滥用等,正在让年轻人的肠道提前"老化" 。
3.3 疾病负担的未来预测
基于年龄-时期
-队列模型分析,中国结直肠癌的疾病负担将持续加重 :
- 发病率预测:2022-2045年标化发病率将继续上升,年均变化率为1.64%
- 死亡率趋势:虽整体呈下降趋势(APC为-0.41%),但2014-2021年间出现反弹
- 性别差异:男性发病率和死亡率均高于女性,男性增幅尤为显著
预计到2025年,中国结直肠癌新发病例将达到64.2万例,死亡病例将达到22.1万例 。这意味着每5分钟就有1人死于结直肠癌,疾病防控形势依然严峻。
四、筛查方法的科学选择与对比
4.1 传统筛查方法的效果评估
《柳叶刀》发表的COLONPREV研究是首个对比粪便潜血试验与结肠镜检查的大规模随机对照试验,为筛查方法选择提供了重要证据 :
结肠镜检查作为"金标准",具有独特优势:
- 可以直接观察整个结肠和直肠,发现息肉或肿瘤
- 能在检查同时切除息肉,实现"即查即治"
- 对结直肠癌的敏感性高达95-96%,特异性98%
- 可降低结直肠癌发病率46-91%,死亡率66-88%
但结肠镜检查也存在明显局限性:需要肠道准备、镇静麻醉、专人陪同,存在出血和穿孔风险,且患者接受度相对较低(31.8%) 。
**粪便免疫化学检测(FIT)**作为非侵入性筛查方法:
- 敏感性为73-89%,特异性高达92-95%
- 仅需单次粪便样本,无需饮食限制
- 患者接受度更高(39.9%)
- 可降低结直肠癌发病率10-33%,死亡率22-47%
COLONPREV研究的重要发现是,5轮两年一次的FIT筛查效果与十年一次的结肠镜检查相当,10年结直肠癌死亡率分别为0.22%和0.24% 。
4.2 新型筛查技术的突破

近年来,多种新型筛查技术不断涌现,为结直肠癌筛查提供了更多选择:
多靶点粪便DNA检测(如Cologuard):
- 敏感性:92-94%(结直肠癌),42-46%(进展期腺瘤)
- 特异性:87-90%
- 优势:可在家采样,邮寄检测,检测DNA和血红蛋白双重标志物
- 劣势:成本较高(500-600美元),假阳性率高于FIT
**血液检测(ctDNA)**代表了筛查技术的未来方向:
- 敏感性:83.1%(整体),65%(I期),100%(II-IV期)
- 特异性:90%(高级别瘤变)
- 优势:仅需抽血,无创便捷,患者接受度高
- 局限性:对早期病变敏感性仍需提高
多靶点粪便RNA检测(ColoSense):
- 敏感性:94%(结直肠癌),46%(进展期腺瘤)
- 特异性:88%
- 特点:唯一获FDA批准的粪便RNA检测,不受年龄相关甲基化影响
4.3 个体化筛查策略制定
基于风险分层和患者偏好,应制定个体化的筛查策略:
一般风险人群(45岁起):
- 首选:每年1次FIT或每10年1次结肠镜
- 替代:每3年1次多靶点粪便DNA检测
- 新兴选择:每3年1次血液ctDNA检测
高危人群(40岁起):
- 家族史阳性:每5年1次高质量结肠镜
- 息肉病史:根据息肉性质和大小决定复查间隔(1-3年)
- 炎症性肠病:病程8-10年后开始筛查,每年结肠镜
特殊人群:
- 不耐受肠镜者:可选择FIT或多靶点粪便DNA检测
- 经济条件限制者:优先选择FIT,成本仅25美元
- 追求便捷者:可选择新型血液检测
五、预防措施的科学依据与实施建议
5.1 饮食干预:膳食纤维的关键作用
膳食纤维被认为是预防结直肠癌最重要的饮食因素。世界癌症研究基金会(WCRF)的研究明确指出,全谷物、膳食纤维和乳制品摄入可降低结直肠癌风险 。
膳食纤维的推荐摄入量:
- 男性:30-35克/天
- 女性:25-32克/天
- 相当于:500克青菜+1个苹果+50克燕麦的总量
膳食纤维的抗癌机制包括 :
- 促进肠道蠕动,缩短有害物质在肠道内的停留时间
- 发酵产生丁酸盐,具有明确的抗癌作用
- 调节肠道微生物群组成,改善肠道微环境
- 吸附毒素,降低息肉癌变概率
除了增加膳食纤维,还应减少致癌食物摄入:
- 限制红肉和加工肉:加工肉为1类致癌物,红肉为2A类致癌物
- 增加蔬果摄入:每日5份蔬菜水果加2份全谷物
- 选择健康脂肪:减少饱和脂肪,增加不饱和脂肪摄入
5.2 运动与生活方式干预
规律运动是预防结直肠癌的重要措施。研究表明,中高强度运动可降低结直肠癌前息肉的发生风险 。
运动的保护机制包括:
- 降低胰岛素抵抗,减少肠道炎症
- 促进肠道蠕动,改善排便习惯
- 控制体重,降低肥胖相关风险
- 调节免疫系统,增强抗癌能力
运动建议:
- 每周至少150分钟中等强度有氧运动
- 可选择快走、跑步、游泳、骑自行车等
- 避免久坐,每小时起身活动5分钟
其他生活方式建议:
- 控制体重:BMI维持在18.5-23.9kg/m²
- 戒烟限酒:吸烟增加2倍结直肠癌风险
- 规律作息:保证充足睡眠,减少精神压力
5.3 化学预防:药物干预的证据
在饮食和运动基础上,某些药物可能具有额外的预防作用,但需在医生指导下使用:
阿司匹林:
- 长期低剂量阿司匹林(81mg/天)可降低50%结肠癌风险
- 机制:抑制COX-2,减少炎症反应,诱导癌细胞凋亡
- 适用人群:高危人群(如林奇综合征),需评估出血风险
- 注意事项:长期使用可能增加胃肠道出血风险
钙和维生素D:
- 维生素D 800IU/天可能有保护作用
- 钙1200mg/天的效果存在争议,可能增加锯齿状腺瘤风险
- 联合补充可能对某些人群有益,但需个体化评估
其他潜在药物:
- 二甲双胍:可能对糖尿病患者有益
- COX-2抑制剂:有预防作用但副作用明显
- 益生菌:调节肠道菌群,可能降低风险
需要强调的是,化学预防仅适用于高危人群,一般人群不建议常规使用药物预防。
六、治疗进展与预后改善
6.1 免疫治疗的突破性进展
2025年,结直肠癌治疗领域迎来了革命性突破,特别是在免疫治疗方面:
MSI-H/dMMR患者的治疗革命:
约15%的结直肠癌患者存在微卫星高度不稳定(MSI-H)或错配修复缺陷(dMMR),这类患者对免疫治疗高度敏感。2025年4月,FDA批准纳武利尤单抗联合伊匹木单抗用于MSI-H/dMMR晚期结直肠癌 。
CheckMate 8HW研究显示了令人振奋的结果:
- 双免疫联合组中位无进展生存期(PFS)未达到(vs 化疗组5.8个月)
- 死亡风险降低79%
- 客观缓解率(ORR):71%(双免疫)vs 58%(单药)
中国创新药物的突破:
2025年12月,中国首个国产抗CTLA-4抑制剂达伯欣获批,联合PD-1抑制剂信迪利单抗的"舒欣双免"方案成为全球首个用于结肠癌术前治疗的双免疫新辅助治疗方案 。
中山大学的研究更是创造了奇迹:部分患者经过新辅助免疫治疗后,5年生存率达到100% 。这意味着通过早期免疫治疗干预,部分患者可能实现临床治愈。
6.2 靶向治疗的精准突破
靶向治疗在结直肠癌领域也取得了重要进展,特别是针对特定基因突变的精准治疗:
KRAS G12C突变治疗突破:
2025年1月,FDA批准索托拉西布(Sotorasib)联合帕尼单抗用于既往治疗失败的KRAS G12C突变转移性结直肠癌 。CodeBreaK 300研究显示:
- 联合治疗组中位PFS:5.6个月(vs 标准治疗2个月)
- 疾病进展或死亡风险降低52%
- ORR:26%(联合治疗)vs 0%(标准治疗)
HER2靶向治疗新选择:
- 德曲妥珠单抗(DS-8201):对HER2扩增患者ORR达35%,中位总生存期15.5个月
- 泽尼达妥单抗(Zanidatamab):HER2双特异性抗体,同时靶向HER2两个结构域
- JSKN003等新型ADC药物展现出卓越疗效
6.3 预后改善的光明前景
得益于筛查技术的进步和治疗手段的创新,结直肠癌患者的预后正在显著改善:
早期患者预后极佳:
- I期:5年生存率93.6-95%
- II期:5年生存率80-88.1%
- III期:5年生存率60-77.8%
晚期患者也有希望:
即使是IV期(转移性)患者,通过综合治疗也能获得较好的生存:
- 可切除转移灶:5年生存率可达40-50%
- 不可切除但对治疗敏感:通过靶向+免疫治疗,生存期显著延长
- MSI-H/dMMR患者:免疫治疗可使部分患者长期生存
中山大学肿瘤防治中心发布的生存年鉴显示,非转移性结直肠癌手术患者的5年总生存率已达86.5%,且呈逐年上升趋势 。这充分说明,通过规范化治疗,结直肠癌已经从"绝症"转变为可防可治的慢性疾病。
七、早发现早治疗的重要性
7.1 筛查的成本效益分析
结直肠癌筛查不仅能挽救生命,还具有良好的成本效益。研究表明:
- 年度FIT或每10年结肠镜检查是最具成本效益的策略
- 多靶点粪便DNA检测需要将依从性提高1.7倍或成本降低60%才能达到同等效益
- 将筛查年龄从50岁降至45岁具有高度成本效益,FIT成本最低
更重要的是,早期发现可节省巨额医疗费用。晚期结直肠癌的治疗费用是早期的数倍,且患者生活质量严重下降。通过筛查早期发现,不仅能提高治愈率,还能大幅降低医疗负担。
7.2 筛查依从性的挑战与对策
尽管筛查益处明确,但我国结直肠癌筛查率仍然很低。调查显示,97%的患者未做过肠镜筛查,其中86.5%是因为不知道需要定期筛查 。
提高筛查依从性的策略包括:
- 加强科普教育:让更多人了解结直肠癌的可防可治性
- 提供多样化选择:除了肠镜,还有FIT、粪便DNA检测等多种选择
- 优化就医流程:简化筛查程序,提供一站式服务
- 纳入医保覆盖:降低筛查成本,提高可及性
7.3 构建结直肠癌防控体系
基于以上分析,构建中国特色的结直肠癌防控体系需要:
一级预防(病因预防):
- 推广健康生活方式:增加膳食纤维、规律运动、控制体重
- 控烟限酒,减少致癌因素暴露
- 高危人群药物预防(在医生指导下)
二级预防(早诊早治):
- 45岁以上人群定期筛查,高危人群提前至40岁
- 推广适宜技术:FIT作为初筛,肠镜作为确诊
- 建立筛查-诊断-治疗一体化服务体系
三级预防(规范治疗):
- 推广多学科综合治疗(MDT)模式
- 精准医疗:根据分子分型选择合适治疗方案
- 全程管理:从诊断到康复的全流程照护
结语
结直肠癌作为我国发病率第二的恶性肿瘤,其防治形势依然严峻。然而,通过深入研究我们看到了希望:从息肉到癌症的5-10年时间窗口为早期干预提供了机会;筛查年龄的提前和方法的多样化让更多人受益;免疫治疗和靶向治疗的突破让晚期患者重获新生。
对个人的建议:
- 45岁以上人群应主动进行结直肠癌筛查,高危人群40岁开始
- 选择适合自己的筛查方法,不必过度恐惧肠镜检查
- 保持健康生活方式,特别是增加膳食纤维摄入和规律运动
- 有家族史者应更加重视,必要时进行基因检测
对社会的呼吁:
- 加强结直肠癌防治知识普及,提高公众认知水平
- 完善医保覆盖,降低筛查和治疗费用
- 推广规范化诊疗,提高基层医疗服务能力
- 支持创新药物研发,让更多患者受益于精准医疗
结直肠癌是一种"懒癌",给了我们充足的时间去发现和治疗。只要我们重视筛查、改善生活方式、积极治疗,就能够有效降低结直肠癌的发病率和死亡率。让我们共同努力,为实现"健康中国2030"的目标,为每一个家庭的幸福安康,贡献自己的力量。
记住,一次及时的筛查,可能挽救一条生命;一个健康的习惯,可能远离一场疾病。结直肠癌可防可治,关键在于行动!





